糖尿病治療薬を使うとき、私はまず腎機能を確認します。
理由は単純で、薬剤選択や用量調整を誤ると、低血糖や薬剤性合併症につながるからです。
今回は、教科書ではなく添付文書を起点に、糖尿病薬と腎機能の関係を一度整理してみました。
日常診療で迷いやすいポイントに絞っています。
前提
・対象は経口血糖降下薬を中心とする
・判断根拠はガイドラインではなく添付文書記載
・腎機能はeGFRで評価する
ここでは理論よりも、実際の処方場面で迷わないことを優先します。
分析
(1)メトホルミン製剤
FACT
メトグルコは、eGFR30未満で禁忌と明記されています。
用量調整ではなく、投与自体ができません。
意見
メトホルミンは第一選択薬として語られがちですが、腎機能が落ちた時点で選択肢から外れる薬です。
漫然と継続されやすい点が、いちばん怖いところだと感じます。
(2)DPP-4阻害薬
FACT
多くのDPP-4阻害薬は、腎機能低下時に減量が必要です。
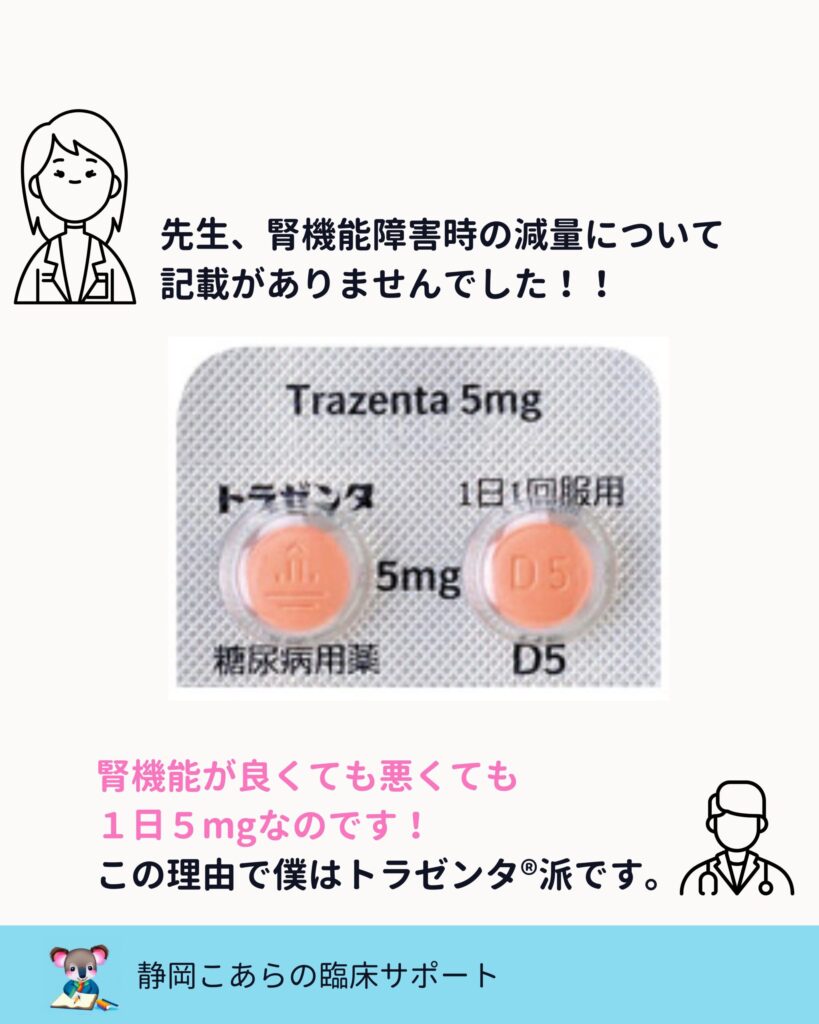
一方で、トラゼンタは腎機能に関わらず1日5mgで固定用量です。
意見
処方設計が単純になるという点で、トラゼンタは使いやすい薬です。
高齢者やCKD患者では、このシンプルさ自体が安全性につながる場面があります。
(3)SGLT2阻害薬
FACT
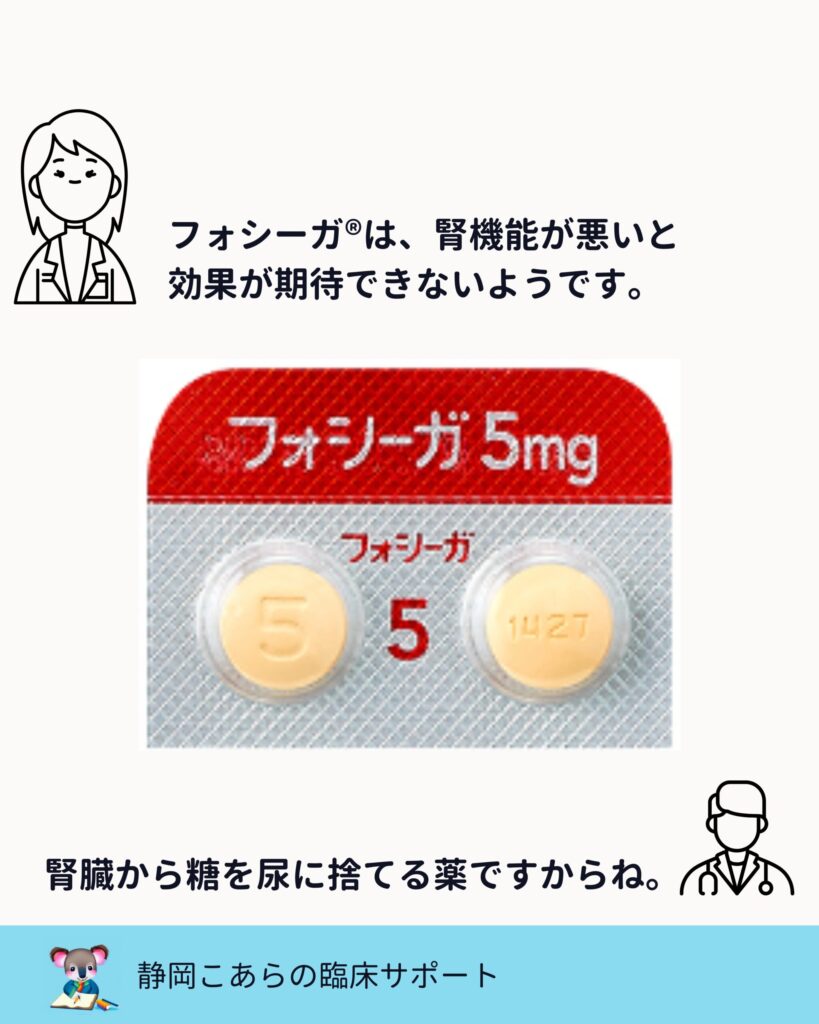
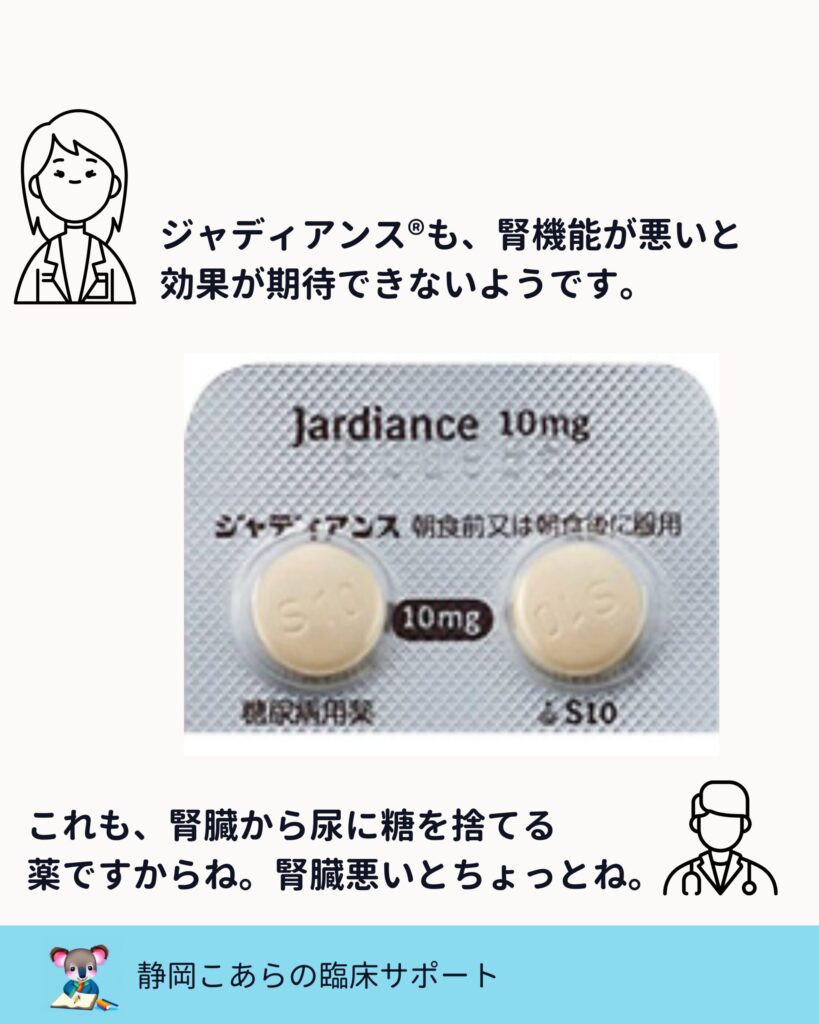
フォシーガ、ジャディアンスはいずれも、腎機能が高度に低下すると血糖降下作用は期待しにくくなります。
機序は、腎臓から尿中へ糖を排泄する作用です。
意見
心不全や腎保護目的で使う場面と、純粋な血糖コントロール目的は、意識的に分けて考える必要があります。
糖尿病薬としての効果を期待していると、ズレが生じます。
(4)SU剤
FACT
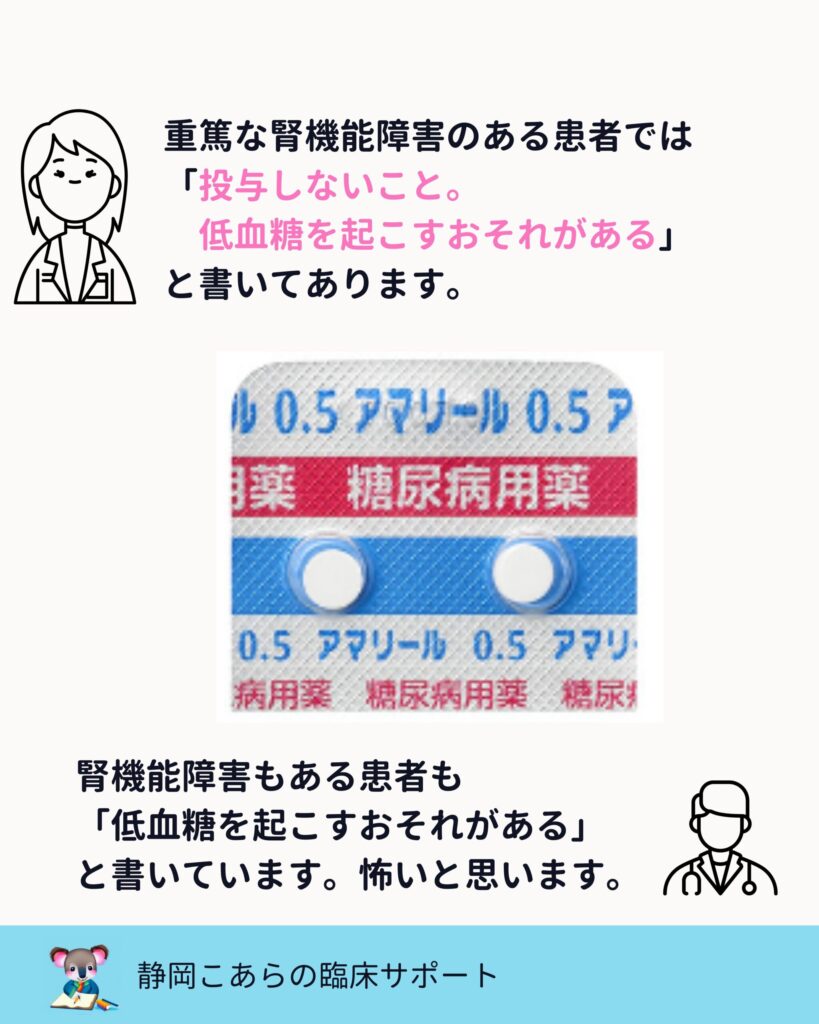
重篤な腎機能障害患者では投与しないこと、低血糖を起こすおそれがあると添付文書に記載されています。
腎機能障害があるだけでも、低血糖リスクは上昇します。
意見
かつて救急外来に、原因不明の低血糖で搬送されてきた患者さんの多くがSU剤内服中でした。
今は使用頻度が下がった分、逆に注意喚起が必要だと感じます。
結論
FACTとして整理すると、以下の4点に集約されます。
・メトグルコはeGFR30未満で禁忌
・DPP-4阻害薬は原則減量、トラゼンタは例外的に固定用量
・SGLT2阻害薬は腎機能低下で血糖降下効果が弱くなる
・SU剤は腎機能障害下で低血糖リスクが高い
私の意見としては、
腎機能が落ちてきた患者ほど、用量設計が単純で低血糖を起こしにくい薬を選ぶ方が、結果的に安全です。
処方は知識よりも、事故を起こさない設計が大切だと考えています。
こあら先生のひとりごと
メトグルコですが、eGFR30未満(又は透析患者)は禁忌と書いてあります。
DPP-4阻害薬ですが、トラゼンタは腎機能に関わらず「1日1回5mg」なので使いやすいです。
SU剤ですが、何にせよ、自分が処方するのは「アマリール0.5mg/日」くらいです。低血糖が怖いですからね。
インスタグラムならこちら(静岡こあらの臨床サポート)